子宫癌是什么病?
发生在子宫内膜上皮,与发生在子宫颈部的宫颈癌性质不同。大多数与女性雌激素分泌有关。通常称作子宫癌,实际上是指子宫内膜癌,又称宫体癌。
子宫主要由肌肉组成,分两个部分,靠近子宫入口的宫颈部和深处的子宫体。非妊娠期的子宫大小约比鸡蛋稍大一点。
子宫癌是发生在子宫内膜上的恶性肿瘤,与发生在宫颈的宫颈癌性质不同,需要明确后区别诊断和治疗。(图1)。
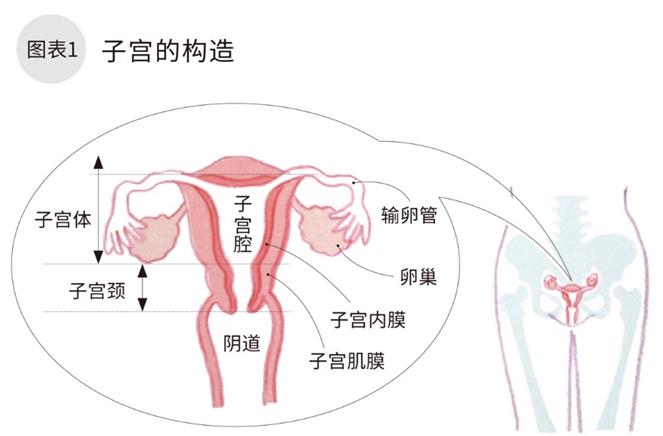
子宫癌常见发生于女性绝经期前后45岁以后,集中在50~60岁期间。但是近年来发现,未满40岁的年轻女性患子宫癌的有所增加。
子宫内膜通常在排卵期前增厚,通过月经脱落的方式新陈代谢。临近绝经期容易发生癌变。
子宫癌有很多种类(图2)。约80%以上为发生于腺细胞(分泌润滑子宫内膜的粘液)的子宫内膜腺癌。根据是否与雌激素的分泌相关,可分多种种类(图3)。
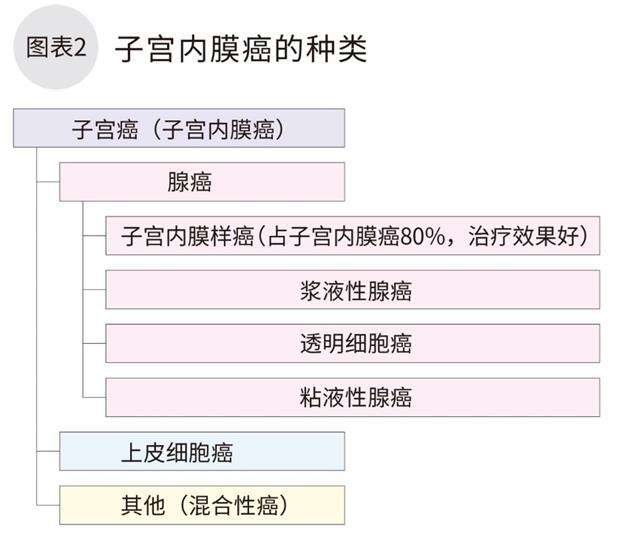
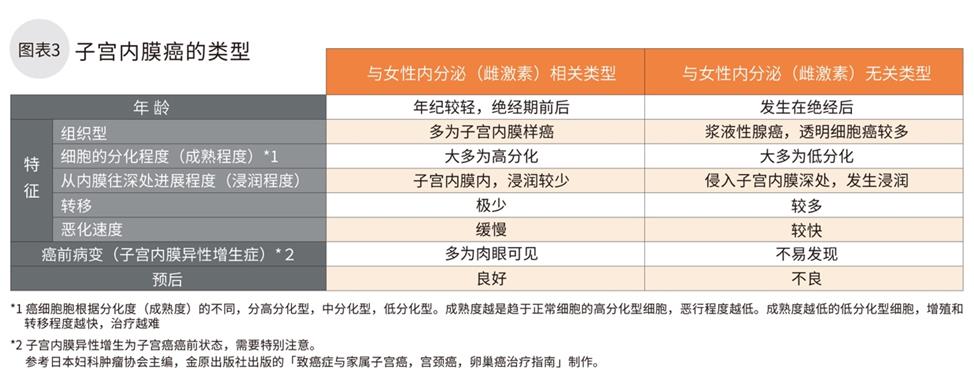
确诊子宫癌应该做哪些检查项目?
先进行宫内诊、触诊、阴道超声波,子宫内膜细胞学检查等,通过采集病变组织进行病理诊断,才能确诊子宫癌。盆腔的MRI和CT等影像检查可以观察到病灶的发展情况,所以也必须。
女性身体出现以下症状时可能为子宫癌表现。
① 早期症状(非月经期出血,月经周期紊乱,月经量增大,绝经后出血,分泌物异常等)
② 内诊或触诊可见子宫体及周围肿大,粘膜异常。
③ 阴道超声波检查显示子宫内膜异常增厚。
④ 细胞学检查发现异常细胞等。
细胞学检查,是使用特殊器具采集子宫内膜细胞,在显微镜下检查细胞的形态,门诊即可实施。一般一周左右出结果。
进一步进行病理检查和影像检查。
确诊是否为子宫癌,必须进行病理检查。
除了上述的阴道超声检查,同时辅助腹部超声,盆腔MRI,CT等影像检查来确定发病部位和发展情况。
病理诊断,通过阴道扩张宫颈,用勺型金属器具采集子宫内膜组织后用显微镜观察。原则上阴道超声,盆腔MRI 检查在确定组织采取部位后进行。
根据检查方式(细胞学检查,内视镜检查,子宫体注水检查等)不同,必要时可实施麻醉。
通过以上检查确诊子宫癌后,还应通过血液检查测定肿瘤标志物来确认癌细胞的发展状况。通常子宫癌检测CEA,CA125,CA19-9等肿瘤标志物,同时配合肝功能检查,胸部影像,直肠指诊等。
子宫癌的分期
分期(Stage)是了解癌症患者病情发展、选择治疗方法的重要指标。分临床分期和病理分期。原则上以后者为准。
子宫癌发生于子宫内膜,逐渐向子宫肌层浸润(图4)。继而,
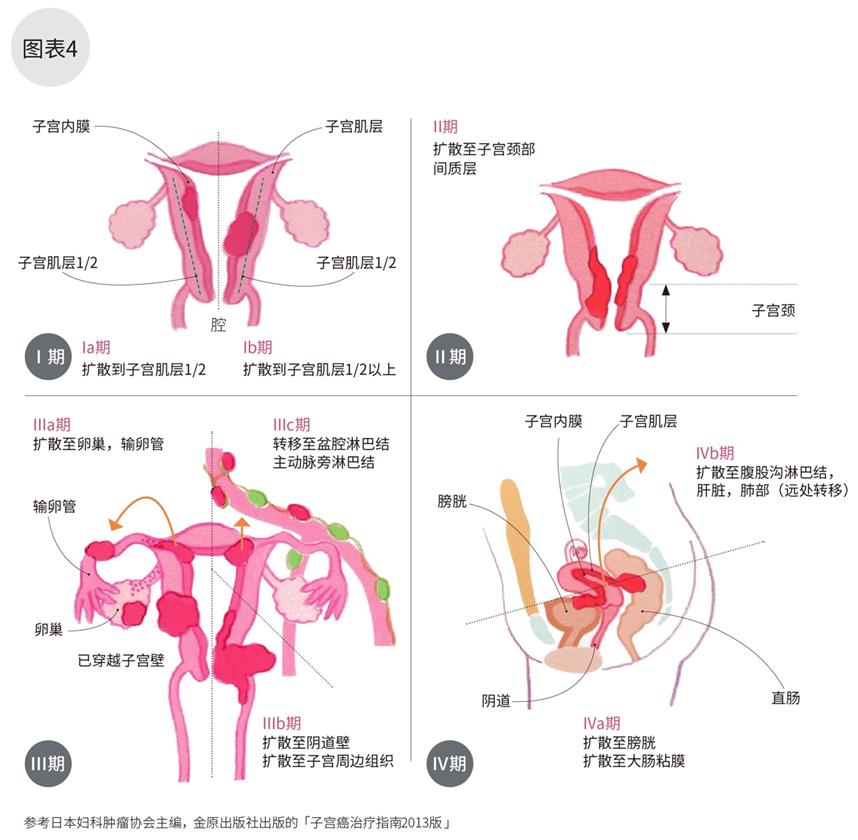
① 侵袭子宫颈部及阴道,直肠,膀胱。
② 侵袭卵巢及输卵管,进入腹腔至大网膜,发生腹水等。
③ 通过淋巴管,血管远处转移至淋巴结,肝脏,肺部。
的过程。
为了制定治疗方针,评估癌细胞的浸润范围的判断标准即为分期。日本妇产科学会制定了《临床分期》(图5)和《术后病理分期》(图6)2种分类的标准。该标准基于2008年改版的国际妇产科联合会(FIGO)的分类标准,并于2011年再次改版而成。
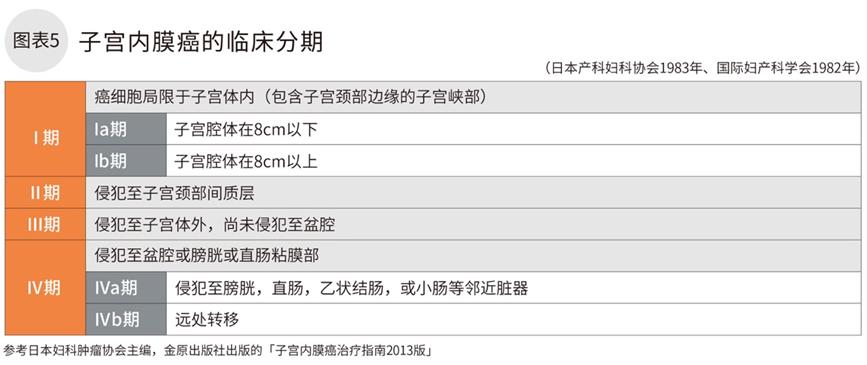
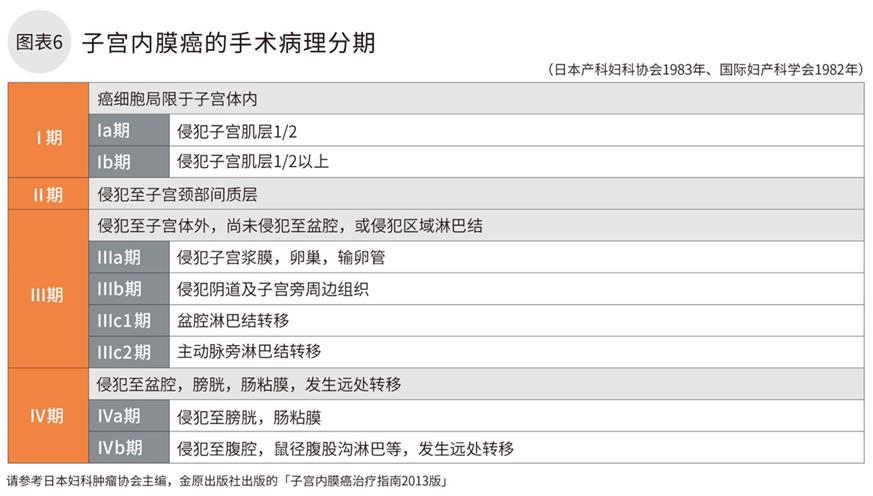
手术后再次以病理分期标准重新分期
通过触诊,宫内诊,细胞学检查以及病理检查,影像检查等推定临床分期,为最初阶段制定治疗方案。
但由于子宫癌发生在子宫宫腔内,单凭初级诊断和检查很难正确判断分期。对于大多数子宫癌,手术是第一治疗方案。因此需要根据术后病理标本再次进行分期诊断。这就是术后病理分期。
术后病理分期比临床分期更准确,更具体,更能正确地反映出5年生存率(确诊后治疗开始5年后生存患者的比率),因此原则上对已经手术治疗的患者,用术后病理来确定分期。并且病理组织还可用于评估复发风险。
患者在知晓明确的分期后更容易接受或选择治疗方案。分期确定后,即使治疗期间癌症病状发生改变,分期也一般不会发生改变。
《子宫内膜增生》
子宫内膜异常增生增厚,分两种情况。一种是单纯增生,一种是非典型性增生。两者形态有所区别。非正常增生中约20%为子宫体发生异位,具备癌前病征,需要继续观察,与子宫内膜癌很难区分。手术后甚至可以发现子宫内膜癌和子宫内膜增生同时存在。也需要与子宫内膜炎区分。

得了子宫癌,应该怎样治疗?
患了子宫癌首先需要手术。术后或无法手术治疗的,进行放疗或药物治疗(化疗)。手术前确定治疗策略,手术后需要再次复核。

标准治疗第一步:手术
日本妇科肿瘤学会制定的《子宫癌治疗指南》为子宫癌的治疗提供了标准。
根据指南,无论临床分期如何,首先考虑手术方式治疗,术后根据病理检查确定分期。因高龄,重度糖尿病,心脏病,重度肥胖症等并发症原因手术风险大,癌细胞已经发生全身转移,预测手术治疗无效的可选择放疗,化疗以及姑息治疗。除此以外,均应以手术为第一治疗方案。具体手术方式根据分期有所不同。
根据手术结果再次确定分期
手术后根据《术后病理分期》标准再次进行诊断,确定分期。根据癌细胞的扩散情况,腹腔细胞学检查结果,以及淋巴结是否有转移等再次进行复发风险的评估后确定治疗方案。Ia期的低复发群体无需治疗,随诊观察即可。Ib期及以上中高复发人群,手术后应进行放疗或化疗。
通常,子宫癌不采用术前放疗,化疗以缩小病灶的方式。尚未有科学证据证明术前放化疗对预后有更好的效果。
手术方案是什么?身体会有哪些变化?
早期子宫癌,手术切除全部子宫,卵巢,输卵管。有时也会将子宫韧带,阴道及周边组织同时清除。如已发生转移,根据具体的病灶状况决定手术切除范围。
临床分期决定手术切除范围
子宫癌的手术切除范围根据临床分期决定。分期不同,切除范围不同。
★临床Ⅰ期
肿瘤局限于子宫体内部。可行全子宫切除术(子宫摘除术),同时切除双侧输卵管,卵巢(两侧附件)。(图8-1)子宫癌容易发生卵巢合并输卵管转移。如患者已绝经,可将卵巢和输卵管切除。需要保留生育能力的患者,肿瘤局限于子宫内膜的高分化腺癌Ⅰa期,可保留卵巢和输卵管,后采用黄体酮激素治疗。
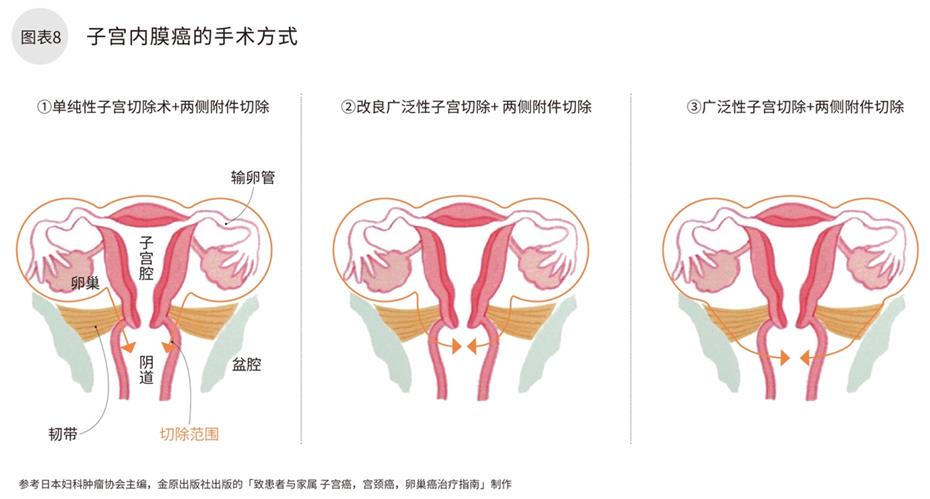
尚可不必实施“广泛性子宫全切术”(将子宫韧带及周边组织从盆腔结合处切断,阴道壁,阴道周边组织切除)。(图表8-2)。可行“全子宫切除术”和“广泛性子宫全切术”中间的“次广泛子宫切除术”。
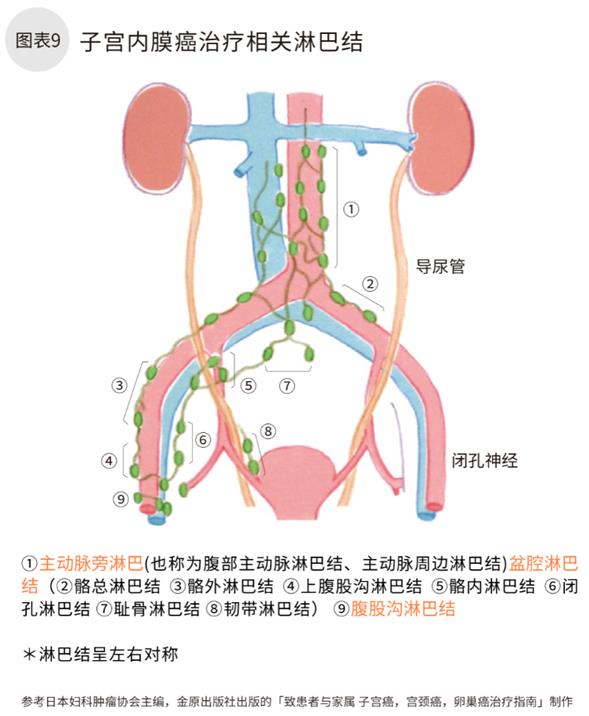
术中肉眼所见无子宫肌层浸润,视为高分化内膜癌,复发可能性较低,无需摘除淋巴结。但是如果为恶性程度较高类型(浆液性腺癌,明细胞腺癌,或低分化癌),则需将盆腔周边淋巴结摘除。
无论肌层浸润程度如何,盆腔主动脉旁淋巴结皆需要切除。内膜样高分化,中分化腺癌,手术中肉眼所见肌层浸润超过二分之一时也需切除。
★临床Ⅱ期
癌细胞侵犯到子宫颈部,肌层等,尚无科学标准的手术方式。通常,医生会根据自己医院的标准实施手术,“全子宫切除术“,“广泛性子宫切除”,“次广泛性子宫切除”等。有时术后分期与临床分期并不完全一致。
★临床Ⅲ、Ⅳ期
Ⅲ期:癌细胞扩散到子宫外。Ⅳ期:癌细胞向其他脏器发生转移,浸润。此时除了摘除子宫,卵巢,输卵管以及盆腔淋巴结以外,根据转移的范围,可能需要摘除膀胱,大肠等组织。根据患者的不同情况,手术采取不同的切除范围。
术后可能出现更年期症状
子宫癌手术由于卵巢的切除,不再分泌雌激素,便会出现类似更年期的一些症状,如:潮热,出汗,头痛,心跳过快,疲惫,焦躁,骨质疏松症,高血脂,阴道分泌物减少导致的性交疼痛等。如果切除了淋巴结,还要注意手脚浮肿。另外,广泛性子宫切除还会出现一些并发症,例如排尿障碍,排便障碍等。如果出现这些症状,请尽早和主治医生或者护士沟通,采取药物治疗等手段。
手术后,静脉血栓症的发病率也较高。可在手术前找主治医生或者护士咨询缓解对策,比如如穿着弹性袜,适度运动等。

手术之外还有哪些治疗方法?
手术后,作为辅助治疗可行药物治疗(化疗)或放射治疗。化疗药物的选择,以及放射线的照射方式等还在进一步研究中。
针对复发可能较高的患者进行的治疗
如上所述,无论临床分期如何,子宫癌的第一治疗方案是手术。由于高龄或基础疾病无法手术的,或者术后评估为中高风险复发的,可以单独实施药物治疗(化疗)或放疗,或者放化疗联合。有妊娠,生育要求的患者,可以选择黄体酮的内分泌治疗。
● 化学疗法(化疗)
化疗不能单独作为子宫癌的治疗方法。通常作为中高复发风险患者的术后辅助疗法,或者是已复发患者的治疗方式。过去手术后的辅助治疗选择主要是放疗,但近年来逐渐转变为化疗。
现如今,全世界的标准治疗是AP方案(顺铂+培美曲塞),也可以单独使用紫杉醇、多西紫杉醇,TC方案(紫杉醇+卡铂),或TP方案(紫杉醇+顺铂),或TAP方案(紫杉醇+顺铂+阿霉素)。
化疗药物有很多副作用。使用后短时间内会出现各种过敏反应。皮肤红肿,瘙痒,荨麻疹,腹痛,咳喘,胸痛,背痛,腰痛,心律不齐,血压变化,意识低下等;一周后可能出现恶心,呕吐;数周内还可能出现骨髓抑制(白细胞/红细胞/血小板减少),发热,肝肾功能低下,脱发等症状。
这需要患者或患者家属提前知晓化疗带来的副作用,做处置准备,可以和医生,护士以及药剂师商量。
●放射治疗
放射线治疗的方式主要有两种:整个盆腔及主动脉旁的外部照射;通过阴道进行盆腔内照射。
日本放射科医学会,日本放射线肿瘤学会,日本医学放射线学会制定的《放射线治疗指南2012》指出:子宫癌早期实施盆腔内照射,如已经转移到子宫外,以外部照射为主。无论是盆腔内部照射,还是外部照射,术后放射治疗后盆腔内复发可能降低,但是否可延长生存期尚无明确证据。
术后中高复发人群通常在手术后的1~2个月,在医院进行放射线治疗。
放疗的副作用主要为疲劳倦怠,皮肤瘙痒红肿,腹泻等。甚至在放疗后几年或几十年后,还可能出现胃肠障碍,排尿障碍,阴道狭窄等晚期副作用。
●内分泌治疗(黄体酮)
子宫癌的发生与女性雌激素分泌相关,黄体酮可以抑制雌激素的活性,服用黄体酮可以抑制癌细胞的复发和进展。
内分泌治疗适用于癌细胞尚未转移至子宫体外的高分化癌,术后病理显示黄体受体阳性患者。需要持续服用高剂量(每次200~600mg)MPA。
黄体酮治疗容易引起血栓的形成,不推荐有脑梗,心肌梗塞,肺栓塞,以及肥胖症的,以及已经在服用其他内分泌药的患者使用。
有生育要求的患者也可实施的黄体酮疗法
如患者有强烈的生育要求,可先不手术,先服用黄体酮使病灶变小,保留子宫和卵巢(非标准治疗)。适用于40岁以下,全身健康状况尚好,临床分期Ⅰa期的高分化内膜样腺癌患者。是否可以保留子宫和卵巢,在医生遵循问诊,触诊后向患者进行详细说明。首先采集患者的子宫内膜进行病理学检查,做MRI 或CT等影像检查确认病灶,评估患者的全身健康状况。
由于未实施手术,服药期间(4~6个月)需要数次采集子宫内膜进行病理学检查,观察肿瘤状况。治疗结束后的数年中,每三个月左右仍然需要做阴道超声波,子宫内膜病理学检查。同时也需要进行血液检查,观察黄体酮药物导致的血栓或肝脏损伤的副作用。
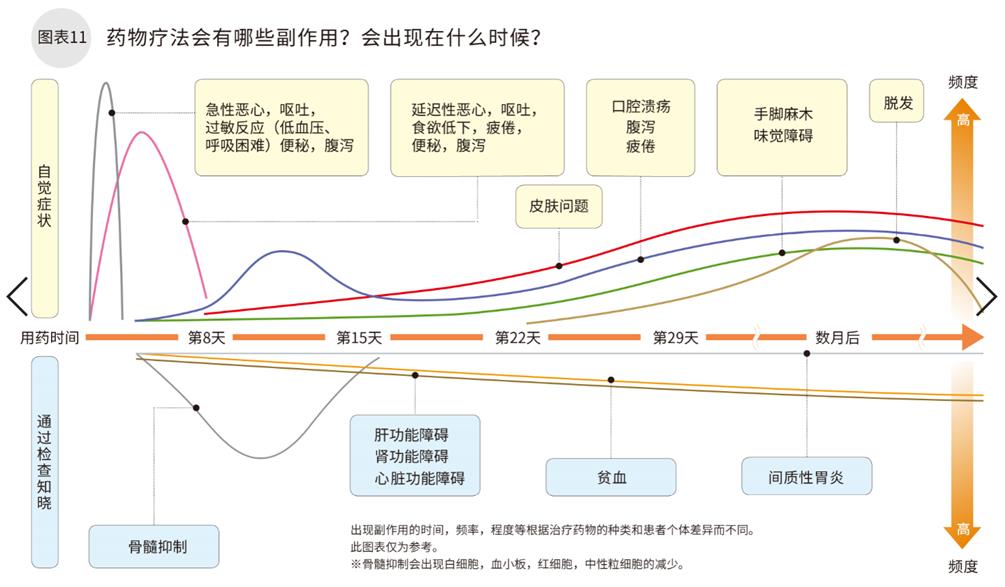
药物疗法会有哪些副作用?会出现在什么时候?
根据药物的种类不同,副作用也不尽相同。有些副作用患者无自觉症状,必须通过检查才能知道。有很大的个体化差异。
子宫癌的药物治疗有化疗和内分泌治疗两种方式。乳腺癌等一部分癌症有阻碍特异抗原的靶向药,但子宫癌暂时还没有靶向药可以用来治疗。下面我们来细说下化疗的副作用。
化疗药物虽然看上去差不多,但是药物的种类不同副作用也不同,个体差异很大。除了自己能感受到的,还有必须通过检查才知道的副作用。有些化疗药物用了马上就会出现副作用,而有些则会出现在数月以后。
恶心,呕吐等患者自体感受到的反应可以使用止吐药物,遵循药物指南服用即可。越是在意越容易产生不适,所以还是有必要使用止吐药物。
实施化疗药物数月后出现手脚麻木,疼痛,肿痛,或者出现水泡等,可能是神经末梢炎。放任不管可能会更加严重,需要接受治疗。
通过检查才知道的副作用中,最重要的是骨髓抑制。容易引起白细胞,中性粒细胞,血小板,血色素减少而导致感染,出血,贫血等症状。一般出现在化疗后1~2周。
如何应对这些变化,应对方式,紧急联络方式需要提前确认好。
当然如果副作用非常严重的,可以药物减量,或者停止化疗。



发生复发或转移,会出现哪些症状
看似消失的肿瘤再次出现肉眼可见的病灶即为复发;癌细胞可以通过血液,淋巴液转移,原发位置之外发生的,即为转移。通过定期检查可较早发现。
至少5年内定期随访。
手术,放疗后可通过影像检查,肿瘤标志物测定来判断癌细胞是否消失,或者变少。但是即使肉眼或检查数据显示癌细胞消失,手术切除的子宫,卵巢,输卵管附近脏器或腹腔,以及离原发部分较远脏器还是可能会出现复发或转移。通常复发发生在2年内,5年以后也可能会发生。所以至少5年中需要定期随访。前三年每1~3个月,第四~五年每6个月,六年以后1年1次。随访期间,需进行问诊,内诊,直肠检查,阴道细胞学检查,影像检查,血液检查等。(图表14)。这些检查与确诊子宫癌时的检查相同。

如发现复发或转移,比起治疗,带瘤生存期间保持生活质量更重要。可通过手术再次摘除肿瘤,缓解症状的基础上实施化疗或放疗,积极治疗。即使达不到所期望的效果,也可通过姑息治疗来减少疼痛,痛苦。
如果可以,咨询医生是否有临床治疗试验参加。
什么叫临床试验?
在研究和开发新药,新的治疗方法过程中,以人体(患者)进行试验,验证治疗的安全性和有效性。临床试验一般分3期。1期:确定药物的安全性;2期:确定药物的有效性和安全性。3期:与现有标准治疗方式进行比较,对有效性和安全性进行综合评价。已经确定为标准治疗的药物和治疗方法都是通过临床试验后确定有效,安全的。参与临床试验可以为将来患此疾病的病人起到较大的参考作用。
疼痛千万不要忍!有专家可以提供帮助~
缓解身体痛苦
癌痛有两种。伴随治疗产生的急性疼痛与癌症晚期出现的慢性疼痛。针对这些疼痛,1986年WHO(世界卫生组织)制定了《癌症疼痛治疗指南》,对疼痛各个阶段的治疗做了指导。
癌症患者不需要忍耐疼痛,如有症状,请积极寻求医疗帮助。
日本的缓和治疗团队
针对住院患者,由主治医生和病房护士组成团队进行疼痛的治疗和护理。日本厚生劳动省规定的基本团队组成:1名治疗身体疼痛的专科医生+1名精神痛苦专科医生+1名护士=3人团队为患者治疗。
日本的缓和治疗住院部
主要针对癌症晚期患者的住院部,除了缓解身体上的痛苦,更重要的是缓解精神上的痛苦。有些志愿者也会参与治疗团队,一同协助和支援患者及家属。
心理干预
从“疑似癌症”那一刻开始,动摇,不安,失落,愤怒等各种心理纠葛就伴随着患者。大多数患者通过和家人,朋友,医生以及护士的交流会逐渐平静。但是仍有20%~30%的患者需要心理专家的治疗。如果有不安,失落而导致失眠并持续多日的,请尝试和心理医生聊一聊。
肿瘤精神医师
由精神科医生或心理内科医生来帮助癌症患者及家属的精神状态。以厚生劳动省和日本心理学会为中心的精神肿瘤医师的培养已经开始进行。
护士
直接参与患者的心理治疗,向病房护士提供心理治疗意见的精神专科护士。日本护士协会认定精神看护专门护士可作为癌症治疗团队的一元参与治疗。
临床心理师
基于临床心理学的知识和技术为患者提供心理治疗的专家。主要以肿瘤专科医院的肿瘤精神医师和
肿瘤精神护士一起为患者和家属提供心理治疗。
有经济困难怎么办?
有关癌症的治疗费用,如果有困难千万不要一个人承受,到就诊医院的社会保障课,或附近的癌症诊疗指定医院的咨询中心去寻求帮助。咨询中心会接待管辖范围内患者的咨询。
治疗费用大部分适用于公费医疗,患者自己需要承担总费用10%~30%.如果参加了高额医疗费用制度,还可以报销一部分费用。
子宫癌相关医疗术语
肿瘤:块状组织。分良性,恶行
良性肿瘤:不是癌。不会无限增殖,不向其他器官转移。
恶性肿瘤:癌化的肿瘤,可无限增殖并向其他脏器发生转移,伤及生命。
组织形态:显微镜下观察细胞组织的癌变部位,形态等进行分类。
转移:癌细胞通过淋巴液,血液向其他脏器移动,扩展。
淋巴结:成豆状小体,为了抵御细菌和异物感染产生淋巴细胞和抗体。
活检:对采集的疑似病变组织用显微镜观查是否有癌细胞存在。
肿瘤标志物:癌症治疗的参考数据。体内有癌细胞时会产生特有的蛋白质,在血液中呈现。
子宫内膜癌一般检查CEA,CA125等标志物。
子宫摘除术:将子宫切除拿出的手术。
化学疗法:使用化学药物攻击癌细胞的治疗
放射线疗法:使用高能量放射线攻击癌细胞的治疗。
预后:对病症的发展趋势的预测。
