相比肺癌、胃癌,恶性淋巴瘤的发病率并不算高,但近年来却一直呈上升的趋势。随着医学的不断发展,血液方面的恶性肿瘤已经不是“不治之症”,但当被怀疑或确诊为恶性淋巴瘤时,您需要了解一些基本知识,然后接受科学正确的治疗。本文有助于您冷静思考,有助于您与医生交流,也有助于您的治疗选择,更有助于您的康复。
本期日本专家谈肿瘤,来说一说恶性淋巴瘤,由日本国立癌症研究中心中央医院血液肿瘤内科的飞内贤正教授介绍日本对于恶性淋巴瘤的治疗是如何进行的。希望本文有助于您冷静思考,有助于您与医生交流,也有助于您的治疗选择,更有助于您的康复。
恶性淋巴瘤是什么疾病
恶性淋巴瘤是血液癌症的一种,是发生于具有抗菌、抗病毒功能的淋巴组织以及淋巴组织外器官的癌症。根据癌细胞的形状和性质,大体可分为霍奇金淋巴瘤和非霍奇金淋巴瘤两大类。
恶性淋巴瘤是血液癌症中患者人数最多的癌症,其原因是血液中对抗外来细菌和病毒的淋巴细胞发生癌变,在淋巴组织或者淋巴组织外器官上产生实体肿瘤。我们身体的淋巴组织像网格一样遍布全身,以保护我们的身体不受“外敌”入侵。淋巴组织包括淋巴结以及与淋巴结连接的淋巴管、淋巴液、胸腺、脾脏、扁桃体(图1)。恶性淋巴瘤可能出现在人体所有的部位,块状肿瘤会聚集在眼、肺、胃、肠等淋巴组织外的器官上。
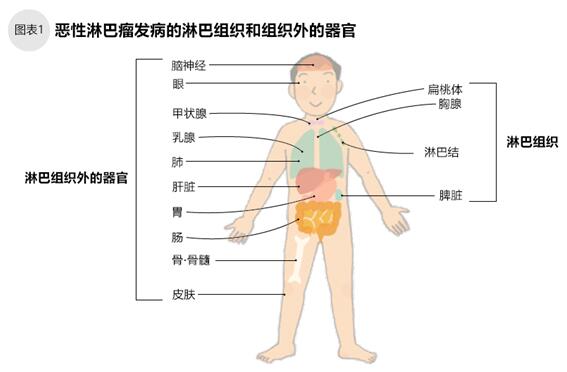
我国淋巴瘤发病率约为6.68/10万人,居各类癌症发病的第8位,但每年呈上升趋势。从儿童到老者不问年龄都有可能罹患恶性淋巴瘤,其中20~40岁患者居多,男性患者比女性多。
恶性淋巴瘤的一般症状:颈部、腋下、腹股沟等密集分布淋巴结的部位肿胀,出现无疼痛肿块;不明原因的发热,体重骤减,严重盗汗。目前尚不清楚恶性淋巴瘤的具体发病原因,一部分可能与病毒、细菌感染有关,此外因其他疾病造成免疫系统损伤诱发肿瘤的也比较多。根据恶性淋巴瘤癌细胞的形状和性质,分为霍奇金淋巴瘤和非霍奇金淋巴瘤。恶性淋巴瘤中大约90%的患者属于非霍奇金淋巴瘤,非霍奇金淋巴瘤具体可以细分到30种以上。不同类型的同种类的恶性淋巴瘤,其发展方式和治疗方法也不同。
恶性淋巴瘤的确诊需要做哪些检查
当发现淋巴结肿大、有肿块,或者体检怀疑恶性淋巴瘤时,需要进行局部或全身麻醉,通过手术采集淋巴结、肿块等的标本,在显微镜下进行病理诊断后才能确诊恶性淋巴瘤。病理是诊断淋巴瘤的金标准,准确的病理诊断对于治疗方案的选择至关重要。为了诊断恶性淋巴瘤的类型,病理检查有时需要进行染色体和遗传基因检查(图2)。
当病理诊断确诊为恶性淋巴瘤后,还需进行多方位的检查和评估,以确认肿瘤的范围,进展程度,这些检查包括:胸部X光检查、全身CT扫描、PET检查、胃镜检查等。确认肿瘤是否已累及骨髓很重要,需在髂骨处穿刺取髓液,对骨髓细胞和组织进行病理诊断。偶尔需要追加肠镜、MRI(核磁)检查。此外,为了了解病情和评估患者的整体状态,还要进行血液、尿检查等。血液检查包括:白细胞数、红细胞数、血小板数、肝肾功能。血清中LDH(乳酸脱氢酶)值是评估体内恶性淋巴瘤的重要指标。确认是否有肝炎病毒、HTLV-1病毒感染与制定治疗方针关系密切。

*恶性淋巴瘤可能在全身扩散,在治疗前必须做全面检查。
恶性淋巴瘤的病理分期和非霍奇金淋巴瘤的恶性度分类
通常用Ⅰ~Ⅳ的分期来显示恶性淋巴瘤的进展程度和病变范围。不同的进展程度其治疗方法也不同,患者应该了解自己的分期和恶性程度。
病理分期(Stage)是显示肿瘤进展程度的指标,恶性淋巴瘤的分期按肿块的扩散方式分为Ⅰ~Ⅳ的4个阶段(图3)。Ⅰ期是指局部出现瘤体的早期,往后数字越大说明肿瘤的进展程度越高。霍奇金淋巴瘤和非霍奇金淋巴瘤的分期评估标准相同。

恶性淋巴瘤的治疗方法与淋巴瘤的种类、分期、患者年龄、症状、全身状态有关。患者明确自己所患淋巴瘤的类型和病理分期对于选择治疗方法是非常重要的。
非霍奇金淋巴瘤的类型非常多,按肿瘤发展的速度分为3类(图4):低恶性度(以年为单位进展)、中恶性度(以月为单位进展)、高恶性度(以周为单位进展)。恶性度表示肿瘤的性质,是在不治疗的情况下评估其发展速度的。恶性度与分期一样重要,也是选择治疗的指标之一。

低恶性度的恶性淋巴瘤虽然进展缓慢,但多数对药物不敏感,药物治疗效果差;中高恶性度的对药物敏感,有的经药物治疗可治愈。
恶性淋巴瘤的治疗方法
恶性淋巴瘤的标准治疗方法包括:药物治疗(化疗)、放射线治疗(放疗),或者放化疗联合。根据患者本人的希望、霍奇金或非霍奇金分类、病理分期、恶性度、患者的身体状态等指标综合考虑选择治疗方法。
抗癌剂和放射线对恶性淋巴瘤容易奏效。针对淋巴瘤的癌细胞,可单独用药物或放射线治疗,也可以放化疗联合使用。虽然手术是多数恶性肿瘤的首选治疗方法,但是大多数恶性淋巴瘤无需手术治疗,只有B细胞淋巴瘤出现在胃或小肠时才进行手术。
恶性淋巴瘤有规范的国际治疗标准,各国也有相应的治疗指南,称为“标准治疗”。标准治疗是目前公认的,可期待治疗效果最佳的方法。但是,治疗的选择权在患者,有必要根据身体状况与主管医生商量。
●霍奇金淋巴瘤的治疗
Ⅰ期、Ⅱ期的霍奇金淋巴瘤以药物和放射线联合治疗为主(图5)。过去治疗局限期(Ⅰ期、Ⅱ期)霍奇金淋巴瘤以放疗为主,随着医学的进步,现在放化疗联合的治疗效果更佳,副作用更小。在日本,放化疗结合可以治愈90%的患者。

Ⅲ期、Ⅳ期的霍奇金淋巴瘤以多药联合的化疗为主。其他实体肿瘤到了晚期很难治愈,但是晚期的霍奇金淋巴瘤也有一定的治愈机会。
●非霍奇金淋巴瘤的治疗
非霍奇金淋巴瘤的恶性度和分期不同,治疗方法也不同。淋巴细胞包括B细胞、T细胞、NK细胞等,须根据癌变的细胞选择相应的治疗方法。
滤泡性淋巴瘤和MALT *淋巴瘤等低恶性度B细胞非霍奇金淋巴瘤,分期为Ⅰ期或Ⅱ期,且2个病灶距离近的,可进行放射线治疗;分期为Ⅱ期,且2个病灶距离远的,或Ⅲ期、Ⅳ期的,以药物治疗和随访观察为主(图6)。Ⅰ期的胃部MALT淋巴瘤优先考虑幽门螺旋杆菌除菌治疗,有很多患者只行除菌治疗就可以控制住肿瘤。

弥漫性大B西部淋巴瘤、间变性大细胞淋巴瘤等中恶性度非霍奇金淋巴瘤,分期为Ⅰ期或Ⅱ期的,可选择放化疗联合治疗;Ⅲ期、Ⅳ期的以药物治疗为主,但是要增加用药次数。
高恶性度非霍奇金淋巴瘤因为进展快,所以在初期治疗时需大量用药。比如,淋巴母细胞淋巴瘤需使用比ABVD、R-CHOP、CVP等方案(后文介绍)更强的药物;伯基特淋巴瘤需要在短期内大量用药;成人T细胞白血病/淋巴瘤(ALT)65岁以下的,考虑大量用药后进行造血干细胞移植。
恶性淋巴瘤的放射线治疗
放射线治疗恶性淋巴瘤效果较好。早期的低恶性度淋巴瘤如果肿块较小,只用放射线治疗就很容易治愈。此外,也有根据淋巴瘤的类型和恶性度,选择放化疗联合治疗。
放射线疗法是指当恶性淋巴瘤的瘤体只有一个或者范围局限时,用放射线(高能量X光线等)从体外照射病灶从而杀灭癌细胞的方法。根据淋巴瘤的种类,有时采取放疗与药物联合治疗,联合治疗时先使用药物治疗数次,之后再用放射线照射病灶。
普通X线(光子线)不仅攻击癌细胞还对正常细胞造成损伤,因此放疗时把治疗所需的总线量平均分配到每天,有利于保护正常组织和器官。放疗不会有灼烧和疼痛的感觉,副作用因照射部位而不同,患者皮肤可能被灼伤,与晒伤相似,有的患者可能出现疲劳、恶心、食欲不振等症状。偶尔有患者放疗后的数月或数年,发生心梗、心衰、呼吸衰竭等放射性脏器炎症等,属于晚期效应。实际上,随着放疗设备和技术的进步,这些副作用都在逐渐减少。
此外,放疗也用于缓解患者的症状,可以减轻肿瘤压迫神经、骨髓移植后的局部疼痛等,属于姑息治疗的范畴。
● 定期观察随访的选择
针对Ⅲ期、Ⅳ期的低恶性度非霍奇金淋巴瘤,如果没有发热、体重下降、盗汗等症状的,可以选择定期随访复查。观察随访,即暂时不用马上用药物和放射线进行治疗,定期去医院接受医生检查。统计数字显示Ⅲ期、Ⅳ期患者采取随访的和采取治疗的,生存期差别不大。但是,出现症状、病情持续恶化时需及时接受治疗。
恶性淋巴瘤的药物治疗
恶性淋巴瘤的药物治疗一般使用多种抗癌剂和分子靶向药物联合治疗。根据恶性淋巴瘤的类别和分级可以选择不同的方案。在临床上,恶性淋巴瘤的主流治疗方法是药物治疗(化疗),或者放化疗联合。
根据恶性淋巴瘤的特性,其癌细胞对药物、放射线敏感,与其他癌症比较,治愈的可行性更大。霍奇金、非霍奇金以及不同分级的恶性淋巴瘤都有相应的可选药物。
● 霍奇金淋巴瘤的ABVD方案
ABVD是霍奇金淋巴瘤的药物治疗标准方案。〖A〗阿霉素;〖B〗博莱霉素;〖V〗长春碱;〖D〗达卡巴嗪。
一个疗程15天,第1天和第15天分别注射和点滴上述药物。对Ⅰ期、Ⅱ期的患者行4个疗程的治疗后,开始放射线治疗;对Ⅲ期、Ⅳ期患者不进行放射线治疗,ABVD方案需增加到6~8个疗程。
● 非霍奇金淋巴瘤的药物疗法
低恶性度B细胞非霍奇金淋巴瘤的标准方案,以分子靶向药物“利妥昔单抗”(抗CD20抗体)为主。每周点滴1次利妥昔单抗,持续4~8周。骨髓抑制是利妥昔单抗的副作用之一,但是其比普通抗癌剂的程度要轻。但是开始点滴利妥昔单抗30至120分钟时,患者易产生急冷、急热、呼吸困难、血压下降等输液反应,特别是第一次点滴更容易出现这些反应,至少第一次注射时需要住院。
中恶性度非霍奇金淋巴瘤中占大部分的弥漫性大细胞型B细胞淋巴瘤,套细胞淋巴瘤,以及低恶性度淋巴瘤的病灶变大时使用R-CHOP方案。〖R〗利妥昔单抗;〖C〗环磷酰胺;〖H〗多柔比星;〖O〗长春新碱;〖P〗泼尼松龙。
间变性大细胞淋巴瘤等T细胞淋巴瘤,因为利妥昔单抗不起反应,使用CHOP方案。治疗时,按照长春新碱、多柔比星、环磷酰胺的先后顺序进行注射、点滴,给药当日开始连续5天口服泼尼松龙,为一个疗程。与放疗同时治疗的,每3周用CHOP方案治疗1疗程,连续3个疗程;不放疗的,需持续治疗6~8个疗程。
R-CHOP方案只追加利妥昔单抗,在CHOP方案开始前1~2天或者当天点滴1次(图表7),其他与CHOP方案一样。

因为蒽环类抗生素多柔比星有损伤心脏的副作用,所以心功能障碍或高龄患者不可使用。CHOP或R-CHOP方案除去多柔比星后,变为CVP方案或者R-CVP方案,3周治疗1次。〖C〗环磷酰胺;〖V〗长春新碱;〖P〗泼尼松龙;〖R〗利妥昔单抗。
高恶性度淋巴瘤的药物治疗方案比中、低恶性度淋巴瘤多,但须根据具体淋巴瘤的种类选择抗癌剂。 淋巴母细胞淋巴瘤的药物治疗方案与急性淋巴性白血病一样,组合药物包括:长春新碱、泼尼松龙、多柔比星、环磷酰胺、L-门冬酰胺酶。伯基特淋巴瘤的药物治疗可以用:利妥昔单抗、甲氨蝶呤、阿糖胞苷、异环磷酰胺等组合成很多种方案。成人T细胞白血病/淋巴瘤(ATL)仅用化疗很少有治愈的,患者年龄不超过65岁的,多数采用造血干细胞移植治疗。
什么是抗体疗法
2001年,利妥昔单抗开始用于B细胞淋巴瘤的治疗,B细胞淋巴瘤患者占恶性淋巴瘤的7成。这种药属于分子靶向药物(抗体药物),以B细胞淋巴瘤的CD20抗原为靶点,利用我们人类身体中天然存在的抗原抗体反应机制(免疫)抑制癌细胞增殖。这种治疗方法称为“抗体疗法“。目前可用于恶性淋巴瘤的靶向药物包括:替伊莫单抗、色瑞替尼、莫加木珠单抗等。
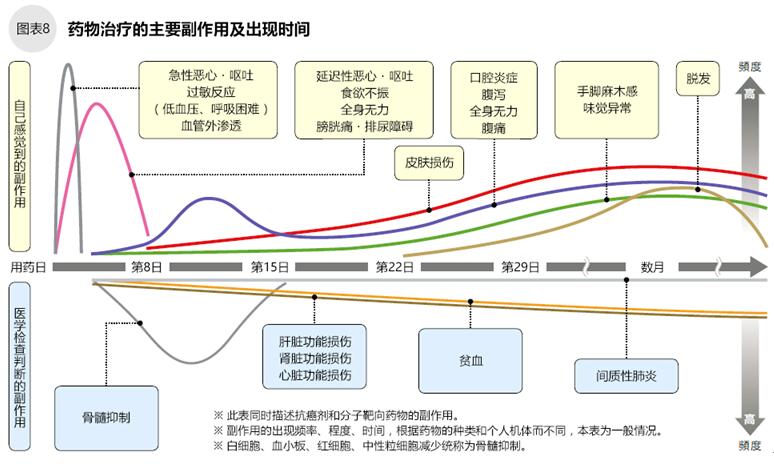
药物治疗的副作用及出现时间
化疗时或化疗结束后数周容易出现过敏反应、血管外渗透、恶心呕吐等症状;化疗后3日~2周容易出现骨髓抑制、口腔炎症、乏力等症状;化疗后2周开始可能出现脱发、末梢神经损伤等的症状。
自己能感觉到的症状叫“自觉症状”或“主观症状”。化疗后出现的呕吐、恶心、发热、腹泻、便秘等即为自觉症状。肝功能损伤、骨髓抑制(红细胞、白细胞、血小板、中性粒细胞减少)等自己很难感觉到,需要到医院检查后才能知道。化疗后出现副作用的症状、强度、时间与药物的种类、用药方法、个体差异有关。请在化疗前了解其副作用(图8~10)。
骨髓抑制、呕吐恶心、食欲不振、全身乏力、药物渗透引起的皮肤肿胀和疼痛等是恶性淋巴瘤患者接受化疗后常见的副作用。恶心、呕吐的症状有点滴时即发生的急性症状和点滴后2~7日才发生的延迟性症状两种,无论哪种,通过服用预防药物可缓解症状。ABVD方案、CHOP方案、CVP方案易引起便秘、味觉损伤、脱发、口腔炎症。
多柔比星可能影响心脏,环磷酰胺易引发膀胱炎,使用时需注意。泼尼松龙和甲泼尼龙是肾上腺激素类口服药物,容易引起失眠、焦躁、胃・十二指肠溃疡、糖尿病恶化、骨质疏松、易感染、高血压等与普通化疗药物不同的副作用。但是这类药物具有缩小淋巴瘤,抑制抗癌剂副作用的功效,不得不使用。利妥昔单抗、色瑞替尼、莫加木珠单抗(Mogamulizumab)在开始点滴30分钟~2小时期间容易引起输液反应(一种过敏反应)。氟达拉滨、苯达莫司汀用药后12~72小时偶尔会引起患者尿酸增高,钾、钙、磷等电解质紊乱,造成患者溶瘤综合征。
为了缓解副作用,化疗用药时给患者补水、使用预防药物等对大多数患者都能起到积极作用。使用化疗药物后,患者尿量或排尿次数减少时须立刻联系医师。开始化疗后,根据患者出现副作用的种类和程度,必要时在医嘱下应减少药物用量或次数,甚至停止化疗。患者在化疗开始前尽量了解药物的副作用,并明确发生什么样的症状时须就医,尽可能坚持到化疗结束。


┃恶性淋巴瘤的复发及复发后的治疗
恶性淋巴瘤的复发是指一次治疗未能完全消灭恶性淋巴瘤,又出现新的淋巴瘤细胞的现象。不同的恶性淋巴瘤治疗方法不同。化疗或造血干细胞移植有可能治愈复发的恶性淋巴瘤。
对于霍奇金淋巴瘤和弥漫性大细胞型B细胞淋巴瘤的复发,患者在65岁以下的可以行自体末梢血干细胞移植和大量化疗药物联合治疗。用ESHAP方案(依托泊苷+顺铂+阿糖胞苷+甲泼尼龙)等救援性药物治疗2~3次后,使用自体末梢血干细胞治疗。弥漫性大细胞型B细胞淋巴瘤的药物救援疗法需要添加利妥昔单抗。
低恶性度B细胞淋巴瘤的复发,通常以药物治疗为主。患病后初次治疗使用利妥昔单抗单药治疗的,需要再次使用利妥昔单抗,或者使用R-CHOP、R-CVP方案。R-CHOP方案治疗后复发的,使用利妥昔单抗、替伊莫、氟达拉滨、苯达莫司汀单药或联合治疗;R-CVP方案也是一个选择。另外,吉西他滨也可用于弥漫性大细胞型B细胞淋巴瘤、末梢T细胞淋巴瘤、霍奇金淋巴瘤的复发治疗。
以CD30为靶点,结合了CD30抗体的monomethyl auristatin E(MMAE)的色瑞替尼对复发的间变性大细胞型淋巴瘤和霍奇金淋巴瘤有效。色瑞替尼治疗CCR4蛋白阳性的复发成人T细胞白血病/淋巴瘤,可能缩小肿瘤。另外,针对复发的恶性淋巴瘤,医学界仍在研究开发新的治疗方法。
造血干细胞移植用于恶性淋巴瘤复发的治疗
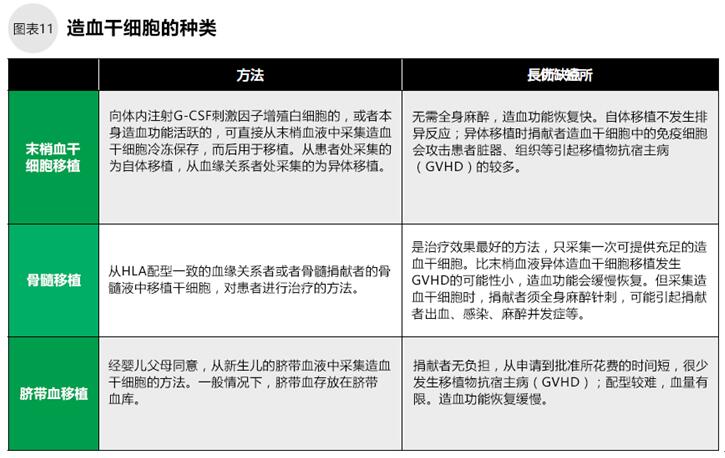
恶性淋巴瘤的治疗需要使用大量的抗癌剂,而化疗药剂很可能破坏患者的造血系统。向患者移植患者本人或健康人(捐献者)的造血干细胞有可能恢复患者的造血功能,这种治疗方法就是造血干细胞移植。
化疗前采集患者自身的造血干细胞冷冻保存,化疗后移植该干细胞的是“自体干细胞移植”。患者使用血缘关系者或骨髓库捐献者干细胞进行移植的是“异体干细胞移植“。
霍奇金淋巴瘤、中・高恶性度非霍奇金淋巴瘤复发治疗时,化疗的同时进行自体造血干细胞移植,治疗效果更好。对化疗无效的低恶性度霍奇金淋巴瘤和成人T细胞白血病/淋巴瘤进行异体干细胞移植有治愈的可能。
可用于造血干细胞移植治疗的细胞来源有三种:末梢血液、骨髓、脐带血(如图11)。当寻找非血缘关系捐献者时比较困难时,可使用自体末梢血液进行造血干细胞移植。
什么是HLA配型
HLA是与人类遗传相关的白细胞抗原,即白细胞血型。异体移植时,需要捐献者和患者的HLA配型一致。兄弟之间HLA符合配型的机率是1/4,非血缘关系者符合配型的机率是几百分之一或几万分之一。
