对于肝癌,即使是早期发现治疗,后期复发的可能性也非常高,所以肝癌患者要做好“长期作战”的准备,可能需要持续接受治疗。肝癌的治疗包括手术在内有很多治疗手段,即使复发,也可以根据具体情况选择相应的治疗方法。但是,与其他癌症相比,肝癌复发时经得当治疗后,仍有很大可能在一段时间内保持较为良好的状态。因此,肝癌患者不要放弃自己,保持信心。
本期日本专家谈肿瘤,就来谈谈肝癌,由日本虎之门病院肝脏内科的池田健次部长和日本国立医疗研究中心理事长、东京大学名誉教授国土典宏教授介绍日本对于肝癌的治疗是如何进行的。希望患者和家属在阅读后能有所收获,正确地认识和了解肝癌。
01肝癌是种什么疾病?
肝脏是人体内最大的脏器,在中线靠右的位置(如图1)。肝脏除了具有储藏和合成营养素的功能外,还兼具对身体有害的物质进行解毒和代谢的功能。如图2,了解肝脏的运作,肝动脉把大量含氧的血液输送给肝脏,富含营养素的血液经门静脉流入肝脏,经肝脏处理后,富含身体所需养分的血液经肝静脉流入主静脉,之后养分被输送至全身。另外,肝脏还负责合成分解食物所需的胆汁,胆汁经胆管和十二指肠被注入肠道。
肝脏具有超强的再生能力,即使切除正常肝脏的70%剩余30%,经过3~4个月的休养后仍然能恢复原状。但是值得注意的是,轻度的肝脏损伤不会表现出症状,在没有症状的情况下发展的肝脏疾病,可能会错过最佳治疗时间。

● 慢性肝病是引起肝癌的罪魁祸首
肝癌有肝脏内原发的原发性肝癌和其他癌症转移到肝脏的转移性肝癌2种。前者中约9成为肝细胞癌,通常所说的肝癌是指原发性肝细胞癌。中国是肝癌第一大国,2015年WHO公布的数据中,中国肝癌发病人数占全世界的56%。绝大多数肝癌的发生都来自于乙型和丙型肝炎病毒的感染,最近酒精性肝炎和脂肪肝来源的肝癌有所增多。无论什么原因,肝癌来自于病毒感染、酒精性损伤、脂肪肝等炎症性慢性肝病(肝硬化、肝炎等)对肝脏的长期损伤,肝细胞在反复再生的过程中,基因受到损伤,从而造成肝细胞的癌变后发生肝癌。
02确诊肝癌需要做什么检查?
肝癌是通过结合肿瘤标志物、CT、超声波、MRI等影像检查来诊断的。近些年随着诊断水平的提高,能更早地做出诊断。
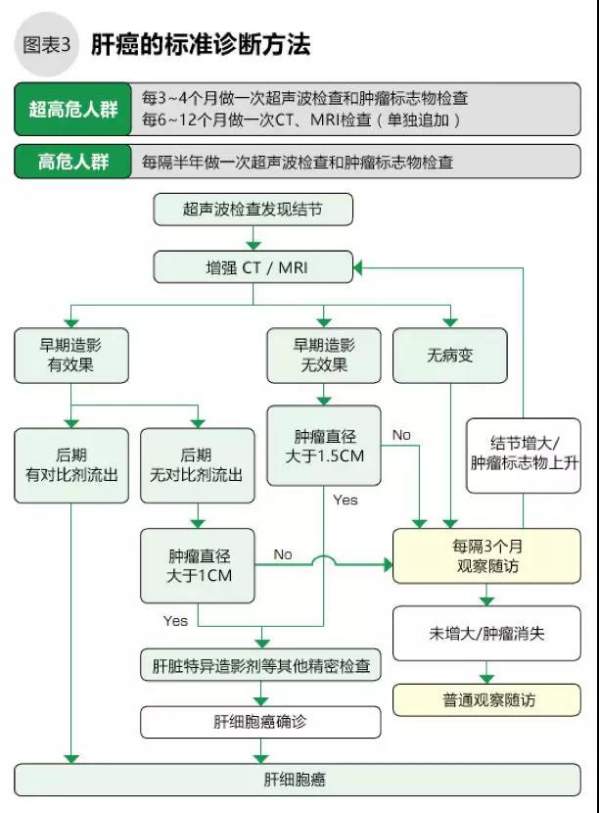
我们已经知道了肝癌的高风险人群,肝硬化和接受过肝癌治疗的患者为超高风险人群;慢性肝炎患者为高风险人群。我们推荐通过定期检查来尽早的诊断肝癌(首发、复发)(如图3)。主要的检查手段包括血液检查肿瘤标志物、超声波、CT和MRI核磁共振影像检查。除了2cm以下或者部分特殊肿瘤,现在基本不对肝癌进行穿刺活检。
AFP、AFP-L3分数和PIVKA-Ⅱ是诊断肝癌的重要肿瘤标志物,但是即使在已经罹患肝癌的情况下,这些标记物也可能在正常值内。因此,要诊断肝癌,至少还需要同时进行超声波检查。超声波检查时发现肝脏内有可疑结节的,再注射造影剂后通过CT或MRI进行精密影像检查,获得早期对比,发现有典型的肝细胞癌所见(结节处多有肝动脉血流所见)时,即可确诊肝癌。无典型所见肿瘤直径超过1cm的,或者无早期造影效果肿瘤直径1.5cm以上的,还需要用造影超声波或者肝脏特异造影剂MRI继续检查,尽可能早的发现肝癌。在开始治疗前,为了确定肝癌的治疗方针,还需通过血液检查以确认肝脏损伤度。
03肝癌的病理分期(Stage)和治疗方针
通常,根据癌组织的个数、大小、是否浸润血管、有无转移来将肝癌的分为4个病理分期(Stage)。肝脏的治疗需要综合考虑分期和肝脏损伤程度这两个因素。
主要国家的肝癌生存率每年都在提高,一个原因是各国对肝癌高风险人群进行定期检查,可以更早地发现癌变。同时,现在的医学检查手段进步很大,为发现早期肝癌创造了条件。另一个原因是现在有效的治疗手段很多,根据肝癌的进展程度可以选择不同的治疗手段。
即使通过治疗暂时治愈了肝癌,但只要有肝炎,复发率仍然很高。其1年内的复发率为25%~30%,5年内的复发率为70%~80%。但是,如果能做到尽早发现复发,并采取正确的手段治疗,还是可以控制的。这是肝癌与其他癌症最大的不同。对肝癌患者来说,多次重复治疗,身心负担大,但还是要坚定信念,做好随访检查,不放弃治疗。
●根据肿瘤的个数、大小、肝损伤度来选择治疗方法
肝癌的主要治疗方法包括手术切除、射频消融、乙醇注入、肝动脉栓塞、使用分子靶向药物的全身化疗、使用靶向药物的局部介入化疗、免疫细胞、重粒(离)子放疗、IMRT放疗、以及肝移植等。可在慎重分析患者的肝癌分期(如图4)和肝功能(如图5、6)的基础上,从这些治疗方法中选择合适的一种或几种疗法进行治疗。
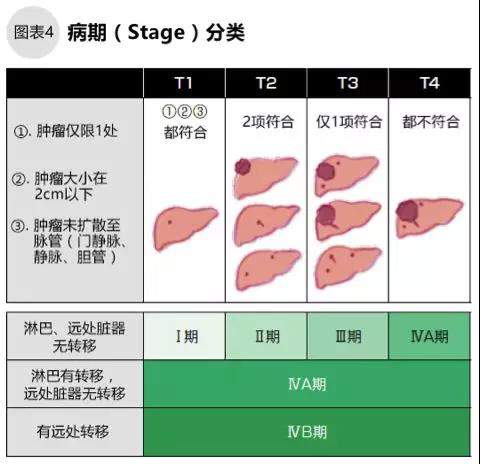
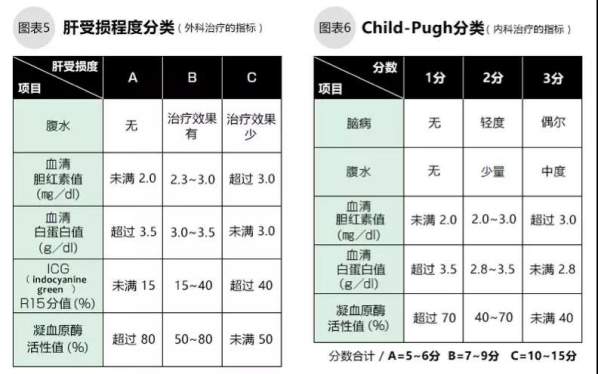
判定肝癌的分期,需要考虑癌组织的个数、大小、有无血管・胆管侵袭、有无淋巴结转移、有无其他脏器转移等因素,分为Ⅰ、Ⅱ、Ⅲ、ⅣA、ⅣB的4个分期、5个阶段。肝脏的损伤程度指患者肝脏还留存多少功能,有2种衡量指标。一种是肝切除术、肝移植等外科手术的指标=肝损伤度分类(如图表5),另一种是介入、药物等治疗的指标=Child-Pugh分级(如图6)。
●选择对肝功能损伤小的治疗方法
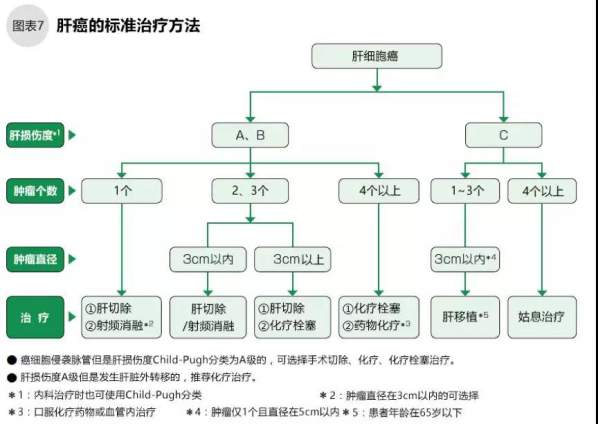
选择肝癌的治疗方法时最重要的参考指标是肝脏的损伤程度。如果治疗引起肝脏衰竭而危及患者生命,即使肝癌治愈了,其治疗也是没有意义的。因此,治疗前务必检查判断患者的肝脏损伤程度,确认治疗患者的身体机能可承受该治疗。肝功能在A级的可以接受绝大多数治疗,到了C级原则上就只有肝移植了,B级的需要个别分析。还有,选择治疗方法的分水岭是癌组织的个数和大小为【3个、3cm】,根据具体情况选择治疗方法(如图7)。
前文阐述过,肝癌容易复发,尽量让患者保持好的肝功能,才有条件反复接受各种治疗,这点非常重要,患者需要自我学习,并与医生交流、探讨。尽可能选择对肝功能损伤小的治疗方案是非常重要的。
肝癌的手术治疗
肝切除手术是根治肝癌的有效手段。在日本肝癌治疗指南中,无论肿瘤的大小,肝功能在A或B级的,肿瘤3个以内的,推荐的第一选择治疗选择就是手术切除。
●肝切除手术的基础是按照区域划分进行系统切除
实际上,以前的肝切除手术的风险非常高,自1985年外科实行将肝脏分区,按照区域系统性切除肝癌病灶后,手术的安全性才有了很大的提高(如图8)。进入肝脏的门静脉像树枝一样在肝脏内伸展,依照其血流范围,将肝脏分成8个区域。肝癌的发展与转移依托门静脉血流,因此以区域为单位的系统性肝切除术,可期待降低复发风险。
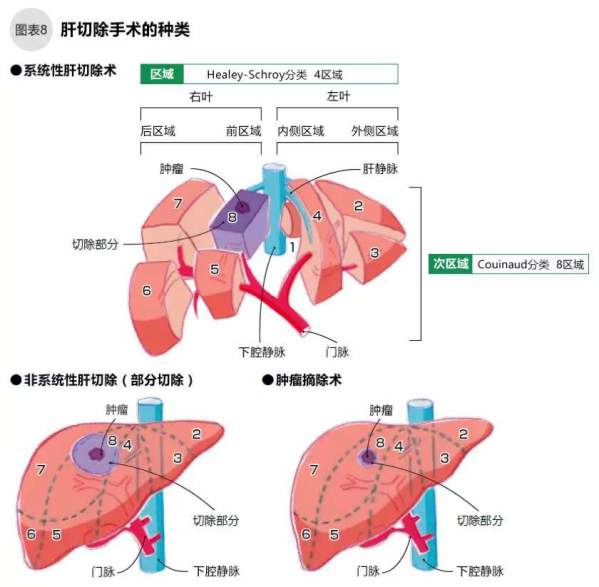
行肝脏切除手术前须进行MRI或CT检查,全身麻醉后从剑突下至腹部J字切开,切开后一边要进行仔细地止血处理,一边进行肿瘤区域的切除。行肝脏切除术时的切除区域按:尾叶、2~4号左叶、5~8号右叶的Couinaud分类,以及右叶前后区域、左叶内外侧区域的Healey & Schroy分类,再考虑癌组织的位置、大小、个数等后区分,进行肝叶切除或区域切除。
●根据肝脏损伤度决定切除区域
在肝脏切除术中,重要的是维持肝脏功能。肝脏的功能越好,术后再生能力也越强,术后容积变小的部分经过2~6个月休养后可充分再生。因此,肝脏的切除范围必须根据肝脏功能来决定。世界通用一种叫做“幕内标准”(图9)的计算方法,根据有无腹水、总胆红素值、肝功能ICG测定、MRI/CT影像测定,判断肝癌的切除范围。例如ICG是28%的患者,癌组织如果局限于一个次区域时,即可按Healey & Schroy分类行1/6手术;但是癌组织如果分布在两个次区域,又不满足1/3切除条件的,只能进行癌组织周围的非系统性切除术或者肿瘤摘除术(如图8)。
肝癌易复发,复发后的治疗是否得当将直接影响患者的预后和生存期。在准确判断复发的适应症后,有20%~40%的患者可再次接受切除手术。其中有部分患者前后共接受了4~6次手术,仍能长期正常生活。同时,肝癌切除术不是只有开腹手术,在腹腔开几个小洞,可以进行腹腔镜手术。
3D模拟肝切除术
行肝脏切除术前需要进行缜密的术前准备,根据肝脏的形状、容积、血管走行(血管供养的亚区域等)、癌组织的位置、大小等分析具体状况。最近日本部分医院开始实行以MRI/CT为基础的影像解析得到3D图像后,再3D模拟肝切除术,治疗团队在做了充分准备后再行肝脏切除术。这个系统通过计算还能预测术后残存肝脏容积,为手术的安全提供了进一步保证。
04肝癌术后的随访观察
肝脏切除术后第二天即可下床行走,出院后可以回归正常生活。在日本,肝脏切除术后的5年生存率达到70%,术后随访观察最重要的是定期检查,尽早发现复发,特别是针对超高风险人群。
术后经短暂的ICU观察,患者第二天就可以下床行走,直到术后第三天可通过背部的预留管给药以减少疼痛,一般情况下患者不会感受到强烈的疼痛。但是个别患者疼痛感强烈时,容易引起误咽等进而造成肺部感染,请务必与医生联系,进行止痛处理。患者术后应该早离开病榻,有助于促进康复。另外,肝切除术和胃切除术不同,肝脏切除术后第二天患者就可以进食了。术后经过10~14天的观察,如果患者无并发症,肝功能良好就可以出院了。
●偶然的并发症
较之过去,现在的医疗手段已经很发达,肝癌切除手术相对安全,大幅减少了术后并发症。然而,虽然少数但仍有术后大出血、胆汁漏、腹腔脓肿、皮下脓肿、腹水、胸水等并发症出现。术后出血的需实施止血手术;在日本,约6%~10%手术切面造成胆汁漏的,经2~3天观察还不能愈合的,需再进行缝合或内窥镜导管治疗。出现腹腔内或皮下脓液淤积,大量胸水、腹水的,也需要导管治疗。
●出院后勿忘定期复查
治愈出院后,患者能和往常一样生活、工作、娱乐、运动。手术给肝脏造成的创伤,在2~6个月后就能恢复如初。但实际情况是:手术并没有完全治愈肝癌,肝炎和肝硬化等慢性肝脏疾病仍然是复发的隐患。肝癌超高风险人群在继续治疗慢性肝疾患的同时,还必须坚持定期复查,如有复发以图尽早发现。随访期间,患者需每3~4个月进行一次超声波+肿瘤标志物检查;每6~12个月进行一次MRI/CT+肿瘤标志物检查;术后3个月内每月1次,3个月后需每隔3个月去医院就诊随访,术后6个月内观察腹水、浮肿等。
05如何预防肝功能低下
肝癌患者即使接受了根治治疗,但是如有肝炎和肝硬化等慢性疾病,仍然有超高的复发风险。平常生活要注意维持肝功能良好,为复发时有条件再接受治疗做好充分的准备。
慢性肝炎和肝硬化等慢性病是肝癌复发的最大风险因素。为了预防肝癌的复发,需要积极持续的对酒精性肝炎、非酒精性脂肪肝炎(NASH)、乙肝和丙肝进行治疗。酒精性肝炎须禁酒;非酒精性脂肪肝炎须改变膳食结构、适度运动;乙肝须进行核苷酸类似物治疗;丙肝须进行干扰素药物和保肝治疗,目前已经有了疗效非常高的丙肝治愈药物。丙肝的干扰素治疗繁琐,且副作用多,很难长期坚持。用核苷酸类似物进行乙肝治疗与不治疗,在临床上的生存率明显不同,术后进行肝炎治疗的患者肝癌复发率很低。
●规律生活维持肝功能
我们反复强调,维持良好的肝功能可以为肝癌复发后的重复治疗提供条件。熊去氧胆酸(UDCA)和甘草酸是抑制肝炎的保肝药物。除此之外,患者还需注意日常生活:戒烟戒酒、均衡饮食、适度运动、缓解精神压力、预防感冒、改善便秘、餐后30分钟保持安静促进肝脏内血流等。如有肝硬化、浮肿、腹水的,推荐晚上加一餐点心补充碳水化合物(Late Evening Snack)。
06关于射频消融术
对于高复发率的肝癌,射频消融(RFA)和乙醇注入疗法(PEIT)是有效的治疗方法。肝癌的经皮肤局部治疗有射频消融、微波凝固和乙醇注入3种疗法,均无需开腹治疗,用探针插入皮肤即可治疗。前两者用短波或微波加热,后者用酒精使瘤体坏死。现在,从根治性和安全性考虑,乙醇注入疗法只用于肝脏表面肿瘤,以减少射频消融的灼烧对其他脏器的损害,目前日本用器械发射的短波正在取代微波成为主流。
●器械的开发使大型肿瘤的治疗成为可能
日本肝癌治疗指南中短波射频消融的适应症要求是:肝脏损伤程度Child-Pugh分类A级或B级,无腹水或经药物治疗后腹水消失,病灶3个以内,单个病灶3cm以内,癌组织未侵袭门静脉。病灶3个以内的规定是考虑到消融的安全性,单个癌组织不超过3cm是医疗器械可治疗的最大直径。
但是在实际治疗中,对于不能手术切除的肝癌,单个癌组织直径超过3cm的,可以同时向体内插入2~3支消融针治疗直径更大的肿瘤。因此,现在已经开发出了一支针附带2个发射源的双极消融针头,能够治疗更大直径的肿瘤(如图10)。

●局部麻醉
短波灼烧射频消融采用局部麻醉方式。使用单极电极针治疗的,给患者点滴麻醉药物后贴附电流对极板,然后在超声波引导下向病灶插入电极针,医生确认电极针插入肿瘤中心后开始释放短波,短波加热到100℃。一处病灶的治疗需要8~12分钟,在椭圆形范围内灼烧病灶。灼烧后即可拔出针头。治疗过程中,根据电极针插入的位置,患者可能感受到疼痛、压迫或灼热。增大止痛药剂量可以减少疼痛感,但是仍然感觉疼痛的,需要确认是否有其他问题。如果实在不能忍受疼痛,请和医生说明暂停治疗。
●治疗后需静养1日
治疗后将患者转入病房,为了止血,需在床静养1天。约60~70%的患者在接受射频消融治疗后的3~4天内会出现37.5℃以上的发烧,这是对肝脏加热后的自然反应,无需过度担心。手术后已经确认止血的,第二天就可以开始正常活动,进食。射频消融治疗后,需要进行血液和造影MRI/CT检查以评估治疗效果。如果能确认本治疗完全灼烧了病灶,今后就可以随访观察了。射频消融治疗后,无并发症的1周后出院。出院后3个月内每月复诊1次,血液检查评估肝脏功能和肿瘤标记物变化情况,每3个月进行一次影像检查观察是否复发。
●射频消融对身体伤害小,可重复治疗
射频消融和乙醇注入疗法只需从皮肤插入探针,疼痛小,对患者损伤小,对肝脏进行局部治疗,可以重复多次治疗。这是对容易复发的肝癌患者最大的好处。短波灼烧射频消融(3个以内、3cm以下)的短期临床生存率和手术治疗一样,但是复发率略高。至于该如何治疗,请患者务必与医生商量。
07肝动脉化疗栓塞术
肝动脉化疗栓塞术是向病灶局部注入化疗药物的同时,用填充物堵塞向癌细胞供养的血管的治疗方法。肝动脉化疗栓塞术用于不能手术和射频消融治疗的晚期肝癌患者。
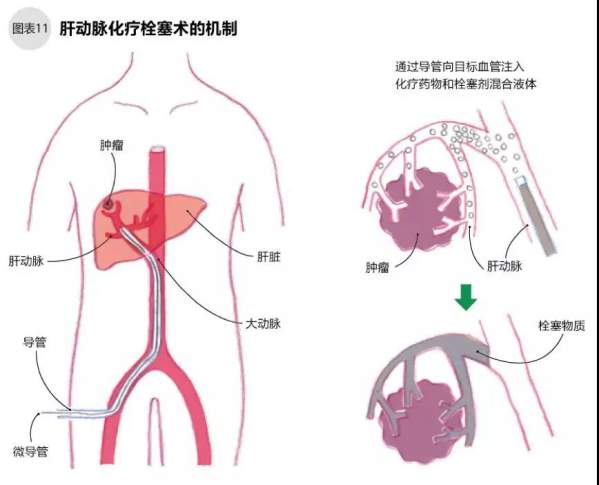
一方面,癌细胞为了自身的生长生存,比其他正常肝细胞更需要养分,肝癌从肝动脉获得这些养分;另一方面,正常的肝细胞同时接受门静脉和其他动脉血管的血液。肝动脉化疗栓塞术就是基于栓塞供养血管使细胞不能得到养分,给癌细胞断粮,达到阻止癌细胞的生存生长的目的。过去的治疗只对血管进行栓塞,后来发现栓塞的同时注入化疗药物其治疗效果更佳,就有了现在的肝动脉化疗栓塞术。向动脉内注入化疗药物和栓塞剂的混合物,使混合物长期留存在癌组织和周围血管内,可长期保持血管栓塞,并高效地使周围癌细胞坏死(如图11)。
肝动脉化疗栓塞术必须充分堵塞向癌细胞输送养分的肝动脉,每位患者血管的粗细、位置都不同,因此术前必须确认血管的位置。手术须在造影室进行,实际治疗时患者躺在造影室的治疗床上,对右腿根部消毒、麻醉,在X线发引导下向大腿动脉插入导管,缓慢将导管导入肝动脉。导管到达肝动脉后进行血管成像,确认给癌细胞供养的血管后,在影像引导下将导管内的微导管伸向目标血管(如图表11)。

通过微导管向目标血管注入化疗药物和栓塞剂后,再用填塞物堵塞目标血管,阻止血液进入。确认栓塞成功后,该治疗结束。治疗后搬运患者进入病房,静养以防止内出血。治疗后会出现38℃左右的发热,这是对肿瘤治疗的良好反应,无需担心。术后第二天患者就可以正常起居,住院观察5~7天后即可出院。
随着医疗技术的进步,日本已经有少数具备世界一流手术水平的医院正在使用更细的微导管以及最先进的成像设备,能更精确的将药物送入癌细胞附近,治疗后肿瘤坏死率更高,副作用更小。同时,注入的药物不仅有抗癌剂,还可以根据个体情况选择最新的分子靶向药物。如想了解具体情况,请咨询日本就医网。
●重复治疗可延长预后
患者出院后每1个月或每3个月需要复诊,通过增强CT/MRI确认肿瘤大小和坏死率,通过血液检测确认肝功能和肿瘤标记物确认治疗效果。如果发生抗癌剂的副作用,还需要针对副作用进行对症治疗。
肝动脉化疗栓塞术的治疗,可能使癌组织缩小、消失,但是很少有根治效果;也有治疗后肿瘤继续变大的情况,还需要进行反复治疗。因为这种治疗创伤小,对身体负担轻,反复治疗可以达到延长患者生命的目的。但是治疗对肝脏的正常细胞和血管有损伤,治疗次数越多,其副作用的风险越大,重复治疗以3个月为间隔。如果在此期间肿瘤发展很快,务必与医生商量,选择其他治疗方法。
08肝癌全身化疗的分子靶向药物治疗
针对肝癌,目前暂无有效的抗癌剂,但是有抑制癌细胞增殖和血管生长的分子靶向药物,很大程度的改善了肝癌的治疗成绩。
●延长全生存期的分子靶向药物
肝癌多发于慢性肝炎和肝硬化的患者中,其血小板和白细胞本身就比健康人群少。抗癌剂基本在肝脏内代谢,多数患者在使用抗癌剂后出现较强的毒副作用,使肝功能进一步下降,副作用对肝脏伤害可能大于杀伤癌细胞的获益。因此,长期以来对肝癌的治疗多数使用局部治疗而不使用抗癌剂。
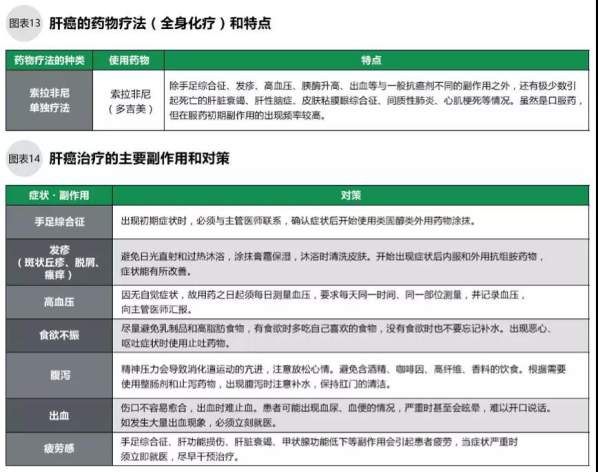
但是随着医学的进步,人们已经研发出了部分针对癌细胞特异的基因和蛋白质靶点的靶向药物,它们使肝癌的化疗有了很大的改观。比如索拉非尼(多吉美)的使用,虽然不能完全消灭肝癌细胞,但是可以达到在一定时间内维持现状的效果,此期间癌细胞停止生长,从而延长了患者的生存期。最新的乐伐替尼(e7080)也有较好的治疗效果。
注:介入治疗通过血管内注射e7080可期待更好的疗效。
●无标准治疗方法时的晚期肝癌治疗的探讨
在肝癌治疗中,分子靶向药物的治疗用于肿瘤体积过大、癌细胞已侵袭门静脉、肝脏以外有远处转移、无其它治疗手段的情况下。按照治疗指南,多吉美用于肝功能Child-Pugh分级A级的肝癌患者,每次2片,1日2次口服。高脂肪、高热量食物会减弱多吉美的治疗效果,餐前1小时到餐后2小时之间的须避免服药。开始服药后的1个月内须每隔1周须复诊1次,第2个月开始每隔2周复诊1次,以检测其副作用。2~3个月后做CT检查,评估其治疗效果。当发生严重副作用,或治疗无效时停止该药的使用。e7080还有待临床验证。因为是口服药物,患者须遵医嘱做好自我管理。
09药物治疗的副作用及出现时间
索拉非尼(多吉美)有其特殊的副作用,服用后易发手足综合征,有不少患者因为生活质量的下降而不得不停药。但是患者做好预防工作,通过姑息治疗可以很大程度上减少副作用的恶化。
●与其他抗癌剂的副作用不同
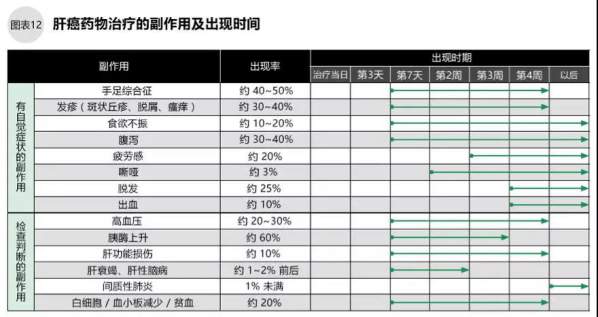
广泛用于肝癌全身化疗的药物的多吉美是分子靶向药物,与普通抗癌剂的作用机理是不同的。除了腹泻、食欲不振、血小板减少、肝功能损伤这些与抗癌剂相同的副作用外,多吉美还会引起手足综合征、发疹、胰酶上升、高血压、疲劳、出血等症状。多数副作用发生于用药后的1~6周之间,在这个时间段内须密切观察(如图12、13),即使没有自觉症状也须定期复诊。
●手足综合征的预防
对于出现副作用症状的,需对症治疗,治疗不能控制的,尝试药物减量,副作用不可控制须休药或停药,停药后多数患者的副作用都可以改善。确认多吉美有效果后,长期服用的,在副作用变得严重前就要做好预防工作。服药患者务必知晓其副作用以及初期症状,即时就医对症治疗(如图14)。

10放射线治疗之质子・重粒子线
肝癌放疗首选质子、重粒子线治疗。质子、重粒子线对癌细胞的生物治疗效果更好,对正常细胞损伤更小。关于质子、重粒子线的知识,请阅读本网站质子重离子专栏。
质子重离子治疗是利用质子线、重粒子线破坏癌细胞的放射线治疗方法。接受质子重粒子治疗前需进行缜密的计划,用最强的线量照射癌细胞,尽最大可能避免放射线照射正常器官和肝细胞。
●最强破坏力的重粒子线
在日本,质子线治疗肝癌无需住院,持续10~20次,每次接受3~8Gy的照射,每次照射只需要几分钟,治疗时间需要20分钟左右。而重粒子线是破坏力最强的放射线,其破坏力是质子线的2~3倍,治疗时照射次数更少,治疗效果更好。重粒子治疗需要住院3~4天,每次接受10~25Gy的照射,1天1次,一般2~4天即可完成治疗。治疗时患者只需躺在治疗位置,感觉不到疼痛和灼烧。接受质子重粒子治疗后可能有骨折、皮肤损伤、肺炎等并发症。
●无法手术和局部治疗时可选择质子・重粒子治疗
质子・重粒子治疗对肝脏的损伤按Child-Pugh分级为A或B级,当没有手术或射频消融条件时,可考虑这种治疗方式(价格昂贵)。质子・重粒子治疗对患者的年龄,病灶大小要求不高(10cm以内),对癌细胞侵袭门静脉、下腔静脉、形成癌栓的,巨大肝细胞癌等难治肝癌都有可能治疗。重粒子线治疗的局部控制率(不考虑肿瘤大小、位置,肿瘤缩小抑制复发),第1年为89%~98%,第3年为81%~95%;肝脏损伤A级,肿瘤5cm以上的患者接受2次照射后累积生存率:第1年93%,第3年66%,第5年43%,与手术治疗效果一样。日本对外国人患者的治疗费用约450万日元。
11关于肝移植
肝移植分为活体肝移植和脑死亡供体肝移植,无论哪种移植都必须将肝癌患者的肝脏全部摘除,取健康捐肝人的部分肝脏或者脑死亡供体的全部肝脏进行移植。由于肝细胞有很强的再生能力,进行部分肝脏移植的治疗效果也不差。近年来随着活体肝移植供体的缺乏以及等待供体患者的数量逐年升高,脑死亡供体逐渐成为肝移植供体的主要来源。
●肝移植治疗标准严格
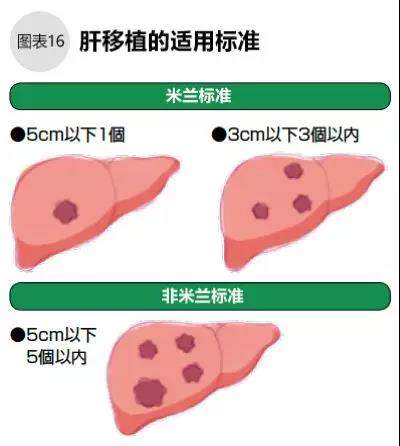
在医疗发达国家,肝脏移植的适应症标准非常严格。国际通用米兰标准,要求肝癌患者65岁以下、肝功能C级、肿瘤直径5cm以下1个、或者3cm以下3个以内、无脉管侵袭和远处转移。在实际治疗中,有时不局限于米兰标准,国内医院进行肝移植的标准可能也不一致。
●肝移植的5年生存率
肝移植手术后,捐赠者住院10日~2周,无感染等即可出院。接受肝脏的肝癌患者在手术后需住院观察1~2个月,确认排斥可控和无感染症状后方可出院。肝癌患者出院后须终生服用免疫抑制剂以预防排斥反应。肝移植患者的5年生存率为70%~80%,根治效果较好。
虎之门病院 肝脏内科 部长
池田 健次 (Kenji Ikeda)
日本消化道疾病学会 评议员・指导医
日本肝脏学会 评议员・指导医
日本内科学会 认定专门医・指导医
国立医疗研究中心 理事长
东京大学名誉教授
国土 典宏 (Norihiro Gokudo)
日本外科学会 认定医・专门医・指导医
日本消化道外科学会 认定医・专门医・指导医
日本肝胆胰外科学会高度技能 指导医
日本消化道疾病学会 认定医・专门医・指导医
日本肝脏学会 认定医・专门医
消化道肿瘤外科治疗 认定医
癌症治疗暂定教育医
日本胆道学会 指导医
日本移植学会 认定医
亚洲太平洋肝胆胰学会 前会长
